
Питание при заболеваниях кишечника
Острые и хронические заболевания тонкой кишки (энтериты) и толстой кишки (колиты) могут протекать самостоятельно, но часто имеют место сочетанные заболевания - энтероколиты. При энтероколитах нарушаются секреторная, двигательная и всасывательная функции кишок, ухудшается усвоение пищевых веществ. Длительно текущие заболевания кишок могут вести к белковой, витаминной и минеральной недостаточности организма, нарушению жирового и углеводного обмена, истощению. Для энтероколитов характерны усиление процессов брожения или гниения в кишках, частые жидкий или кашицеобразный стул, а при хроническом течении - неустойчивый стул со сменой поносов и запоров. Диета должна обеспечить организм полноценным питанием для нормализации обмена веществ и способствовать восстановлению нарушенной функции кишечника при учете состояния других органов пищеварения. При диетотерапии больных с заболеваниями кишок надо учитывать влияние пищевых веществ, продуктов питания и способов их кулинарной обработки на функции тонкой и толстой кишки.
К продуктам и блюдам, усиливающим двигательную функцию (перистальтику) кишок, относят: 1) богатые сахарами - сахар, варенье, сиропы, мед; 2) богатые натрия хлоридом соленую рыбу, соленые овощи, копчености, закусочные консервы и др.; 3) богатые органическими кислотами - кислые плоды и их соки, маринованные и квашеные овощи, кисломолочные напитки с повышенной кислотностью, квас, морс; 4) богатые пищевыми волокнами, особенно грубой клетчаткой, - отруби, бобовые, орехи, грибы, сухофрукты, хлеб из муки грубого помола, перловая, ячневая, гречневая, овсяная крупы, пшено, многие сырые овощи и плоды; 5) богатое соединительной тканью мясо; 6) все напитки, содержащие углекислый газ; 7) жиры, применяемые в свободном виде (не в блюдах), натощак или одномоментно в больших количествах (сметана и сливки по 100 г и более, растительные масла, желтки яиц и др.); 8) все холодные блюда (ниже 15 - 17°С), особенно при употреблении натощак или в качестве первых блюд обеда, - мороженое, напитки, свекольник, окрошка, холодные заливные блюда и др.
Продукты могут содержать несколько стимуляторов перистальтики кишок: кумыс и квас - органические кислоты и углекислый газ, квашеная капуста - органические кислоты, натрия хлорид, клетчатка и т. д. Все вышеуказанные в перечне продукты и блюда оказывают в той или иной степени послабляющее действие и не рекомендуются при заболеваниях кишок с поносами.
К продуктам и блюдам, замедляющим двигательную функцию (перистальтику) кишок, относят: 1) содержащие вяжущие дубильные вещества - отвары и кисели из черники, черемухи, айвы, груш, кизила, крепкий чай, особенно зеленый, какао на воде; 2) блюда, не вызывающие химического и механического раздражения желудочно-кишечного тракта, вещества вязкой консистенции, медленно продвигающиеся по кишкам - слизистые супы, протертые каши, кисели; 3) напитки и блюда в теплом виде. Вышеуказанные продукты и блюда показаны при поносах и не рекомендуются при запорах.
К продуктам и блюдам, мало влияющим на двигательную функцию (перистальтику) кишок, относят: 1) блюда из отваренного в воде или на пару рубленого нежирного мяса, освобожденного от фасций и сухожилий, - суфле, кнели, пюре, котлеты и др. 2) отварную нежирную рыбу без кожи; 3) жидкие, полувязкие и вязкие каши, особенно манную и рисовую; 4) хлеб из пшеничной муки высших сортов вчерашней выпечки или подсушенный; 5) свежеприготовленный пресный творог.
Действие продуктов зависит от способа приготовления и подачи, например рассыпчатые и протертые каши, холодные и теплые напитки. Отвар и кисель из черники замедляют перистальтику кишок (действие дубильного вещества танина), но черника в сыром виде усиливает перистальтику, так как богата пищевыми волокнами. Жир в свободном виде и в большом количестве действует послабляюще, а то же количество жира в составе блюд (5 - 10 г) и равномерно распределенного по приемам пищи мало влияет на перистальтику кишок. Пюре из сырых сладких яблок может действовать закрепляюще, а целые яблоки или в сочетании с другой пищей ускоряют опорожнение кишечника.
Цельное молоко или в больших количествах в блюдах (молочные супы) при заболеваниях кишок переносится плохо, вызывая метеоризм и поносы, поэтому при острых заболеваниях и обострении хронических заболеваний кишок с поносами молоко исключают из рациона. Однако по мере выздоровления больные переносят небольшие количества (50 - 100 г) молока в составе блюд, например каш. Большинство людей с заболеваниями кишок хорошо переносят яйца всмятку, в виде паровых омлетов и в блюдах. У отдельных больных яйца могут усиливать боли и поносы.
Усилению процессов брожения в кишках способствуют продукты, богатые углеводами, особенно пищевыми волокнами (клетчатка и др.). Процессы гниения в кишках усиливает не столько высокобелковая пища, сколько соединительная ткань. Способствуют возникновению процессов гниения богатые пищевыми волокнами и, в частности, клетчаткой продукты, если они не подвергались отвариванию и протиранию.
При заболеваниях кишок нередки неблагоприятные изменения состава их микрофлоры (дисбактериоз), что ведет к образованию и всасывание в кровь вредных веществ, нарушению переваривания белков и жиров, разрушению отдельных аминокислот и витаминов, ухудшению образования ряда витаминов. Кишечную микрофлору могут нормализовать кисломолочные напитки благодаря действию молочнокислых бактерий, молочной кислоты и антибиотических веществ. Угнетающее влияние на гнилостные микробы характерно для ацидофильных продуктов, а также кефира и простокваши. Эти продукты имеют большое значение в диетотерапии заболеваний тонкой и толстой кишки. Благоприятно воздействуют на состав кишечной микрофлоры фитонциды и пектины фруктов, ягод и овощей, фруктоза фруктов, ягод и меда. Отсюда эффективность яблочных, морковных, овощно-фруктовых диет при энтероколитах, но с учетом их переносимости.
При остром энтероколите диета должна обеспечить полное механическое и химическое щажение желудочно-кишечного тракта. Поэтому больному назначают в l-й день только 7 - 8 стаканов горячего крепкого и не очень сладкого чая, во 2-й день - 7 - 8 раз но стакану теплого рисового отвара, отвара шиповника, айвы, киселя из черники, крепкого чая. Сухари в эти дни давать не желательно, так как белки хлеба связывают дубильные вещества чая, черники, черемухи, айвы. При улучшении состояния показана на 4 - 5 дней диета № 4 пониженной энергоценности за счет углеводов и жиров при физиологически нормальном содержании белка. В диете резко ограничены механические и химические раздражители желудочно-кишечного тракта, исключены продукты и блюда, способствующие процессам брожения и гниения в кишках. Блюда жидкие, полужидкие, протертые, сваренные на воде или на пару.
При отсутствии осложнений и ликвидации острых явлений назначают диету № 4б (или № 2), а далее № 4в (или № 15). Расширение диеты проводят за счет уменьшения в ней механически щадящей пищи. При легкой форме острого энтероколита диету № 4 и даже № 4б можно использовать с первых дней болезни.
Для хронического энтерита и энтероколита характерны: нарушение двигательной и секреторной функций кишок, ухудшение переваривания белков, отчасти - жиров, витаминов, минеральных веществ, что ведет к их дефициту в организме.
Задачи диетотерапии: 1) способствовать нормализации функции кишок и других пораженных органов пищеварения; 2) стимулировать восстановительные процессы в слизистой оболочке кишок; 2) обеспечить физиологическую потребность организма в пищевых веществах в условиях недостаточного пищеварения; 4) устранить возникшие в организме нарушения обмена веществ. С учетом этих задач в диете увеличивают содержание животных белков при сохранении физиологической нормы жиров и углеводов, в повышенном количестве вводят липотропные вещества, кальций, калий, железо и другие кроветворные микроэлементы, витамины A, C и группы B. Для щажения органов пищеварительной системы и обеспечения пищеварения в период обострения хронического энтероколита дают протертую пищу. Исключают продукты и блюда, усиливающие перистальтику кишок, вызывающие в них брожение и гниение, сильные стимуляторы секреции желудка и поджелудочной железы и желчевыделения, вещества, раздражающие печень.
В диете должно быть 100 - 130 г белка (1,5 - 1,8 г на 1 кг массы тела), 100 г жира, 400 - 420 г углеводов. Для увеличения содержания полноценных белков в диету вводят такие блюда, как белковый омлет, кальцинированный и пресный творог, творожный паровой пудинг, отварные рыбу и мясо, ацидофилин и другие кисломолочные напитки, неострый сыр. Целесообразно использование в блюдах сухой белковой смеси и молочно-белковых концентратов. Для обогащения диеты витаминами необходимы протертые, а также гомогенизированные овощи и фрукты (консервы детского питания), фруктово-ягодные соки и витаминные препараты. Указанным требованиям отвечают диеты № 4б (протертый вариант) и № 4в (непротертый вариант). Последнюю назначают в период выздоровления после обострения как переходную к диете № 2, а далее к диете № 15. Диету № 4в можно применять длительно. Не следует увеличивать содержание белков в диете выше 130 г.
При обострении хронического энтероколита с сильными поносами, резко выраженными диспепсическими явлениями назначают диету № 4. Учитывая определенную неполноценность химического состава диеты № 4, ее назначают на 4 - 5 дней, т. е. до ликвидации острых явлений. Далее больного переводят на полноценную, механически щадящую (протертую) диету № 4б - основную на период обострения, назначаемую в среднем на 4 - 8 нед. При явном улучшении переводят больного на диету № 4в - основную в период затухающего обострения и после него, т. е. при ремиссии. При стойкой ремиссии показана диета № 2 и далее диета № 15. Неправильным является как длительное пребывание больного на диете № 4, так и раннее, с первых дней обострения, назначение диеты № 4б.
При хронических энтероколитах с преобладанием бродильных процессов применяют диету № 4б с 120 - 130 г белка, 110 - 120 г жира, 250 - 300 г углеводов, резким ограничением клетчатки. На фоне диеты № 4б (или № 4 - при обострении) полезна ацидофильная паста: по 0,8 - 1 кг в день в течение 10 - 15 дней. При хронических энтероколитах с преобладанием гнилостных процессов эффективна яблочная диеза: 2 дня по 1,2 - 1,5 кг протертых сырых яблок в день. Содержание белка не должно превышать 100 г, резко ограничивают продукты с соединительной тканью, богатые клетчаткой.
При сочетании хронического энтероколита с заболеваниями печени или желчных путей показана диета № 5 с "белковой надбавкой" (100 г мяса или творога, или 150 г рыбы) и с исключением цельного молока, сырых овощей и фруктов, ржаного хлеба. Можно использовать диезу № 4б или 4в, но с исключением бульонов из мяса и рыбы, ограничением желтков яиц и других не рекомендуемых при заболеваниях печени и желчных путей продуктов и блюд.
При хроническом энтероколите в сочетании с хроническим панкреатитом применяют диету № 5п или 4б. Однако в последней содержание белков должно быть не менее 110 - 120 г, содержание жиров ограничивают до 80 - 90 г, углеводов - уменьшают до 350 - 400 г (в основном за счет легкоусвояемых), исключают бульоны из мяса и рыбы.
При хроническом колите, т. е. поражении толстых кишок в период обострения и в зависимости от степени выраженности диспепсических явлений, особенно поносов, рекомендована диета № 4 или 4б. При резком обострении на 1 - 2 дня можно назначать чайные дни или диеты из свежих тщательно протертых сырых яблок без кожуры или моркови (1 - 1,2 кг). Диету № 4б используют при обострении хронических колитов в среднем 2 - 6 нед. При нормализации стула больных переводят на непротертую диету № 4в. Перевод следует осуществлять постепенно, путем включения в диету № 4б отдельных блюд диеты № 4в: мясо куском, рассыпчатая каша, непротертые вареные овощи, сырые фрукты, пирог с мясом или яблоками, ватрушки с творогом и др. В дальнейшем больных переводят на диету № 15, которую сначала назначают по системе "зигзагов" в виде нагрузочных дней на 3 - 4 дня. Рекомендуют 3 - 4 раза в день по 50 - 100 г сырых яблок, моркови или других сырых овощей и фруктов. Обязательно употребление их в начале основного приема пищи и медленное, тщательное пережевывание. Такая "диета зеленью" может уменьшать метеоризм, неустойчивость стула и другие диспепсические явления.
При запорах назначают питание, стимулирующее двигательную функцию кишечника. Выбор диеты зависит от причины запора и основных заболеваний пищеварительной системы:
1. При запорах, возникающих от нерационального, длительного механически щадящего питания у здоровых людей, малоподвижного образа жизни, заболеваний нервной и эндокринной системы, но при отсутствии заболеваний органов пищеварения показано физиологически полноценное питание - диета № 15 с увеличенным содержанием указанных на стр. 162 послабляющих продуктов и блюд и ограничением продуктов и блюд, замедляющих перистальтику и опорожнение кишок.
2. При запорах на фоне обострения хронических заболеваний кишок назначают механически и химически щадящую диету № 4б, а далее диету № 4в. Из диет исключают богатые грубой клетчаткой продукты и включают негрубые стимуляторы перистальтики кишок. Используют прием натощак холодных сладких напитков, например воды с медом, отвара шиповника с сахаром, сливок, овощных и фруктовых соков, пюре из свеклы, моркови, сливы, цветной капусты с растительным маслом, пюре из вареных сухофруктов, печеные яблоки, кефир, простоквашу, ряженку. При отсутствии выраженного гастрита или энтерита в диету включают спелые помидоры, сладкие ягоды, фрукты без кожуры. Ограничивают такие продукты, как рис, манная крупа, вермишель. Исключают продукты, выраженно замедляющие перистальтику кишок.
3. При хронических заболеваниях кишок с преобладанием дискинетических запоров в период затухающего обострения и вне обострения показана диета № 3. Последняя построена по принципу диеты № 4в, но с включением продуктов и блюд, богатых пищевыми волокнами и магнием, не вызывающих метеоризма, не раздражающих слизистую оболочку желудочно-кишечного тракта, не являющихся сильными стимуляторами секреции желудка и поджелудочной железы: яблоки сырые и в блюдах, вареные морковь и свекла, рассыпчатые каши, отрубяной хлеб, сухофрукты и др.
4. При заболеваниях печени и желчевыводящих путей с запорами, но при отсутствии воспаления желудочно-кишечного тракта, полезна диета № 5 с увеличением содержания пищевых волокон и магния (хлеб из отрубей, хлеб зерновой и барвихинский, гречневая, овсяная, перловая крупы, пшено, овощи, фрукты и др.), овощных и фруктовых соков, меда, овощных салатов с растительным маслом. При язвенной болезни с запорами показана диета № 1с увеличением в ней овощей (морковь, свекла, кабачки и др.) в виде пюре или мелкошинкованных вареных, соков овощей и плодов, протертых или длительно вареных сухофруктов и их отваров, растительного масла. Химический состав и энергоценность диет при запорах определяется диетой основного заболевания. Большое значение имеет соблюдение режима питания, что способствует ритмичной работе кишечника.
Сравнительная характеристика применяемых при хронических заболеваниях кишечника основных диет представлена в табл. 59.
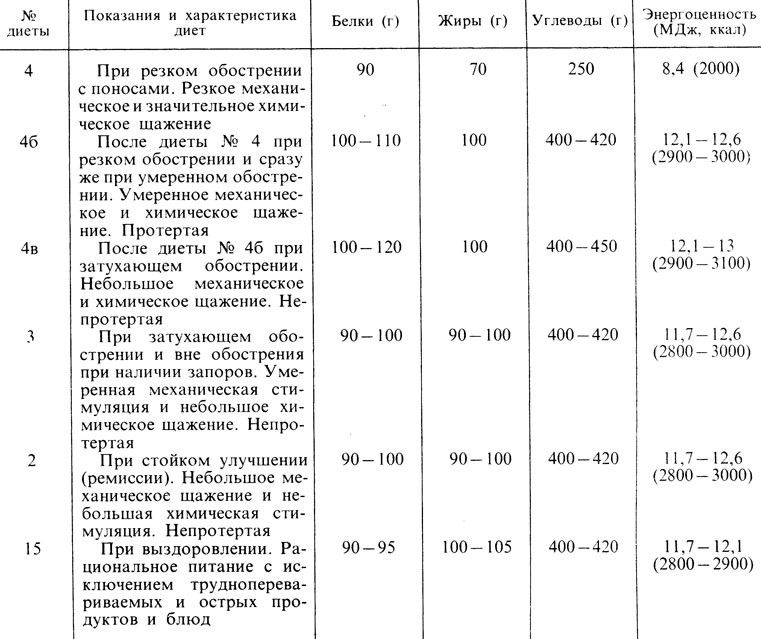
Таблица 59. Схема диетотерапии при хронических заболеваниях кишечника
Перед лечебным питанием при других заболеваниях тонкой кишки различного происхождения (болезнь Крона, болезнь Уиппла, туберкулез кишок и др.) стоят те же задачи и строится оно по тем же принципам, что и в рассмотренной схеме диетотерапии хронических заболеваний кишок - хронического энтерита и энтероколита. Это положение в значительной мере распространяется на методику диетотерапии неспецифического язвенного колита.
В острой фазе язвенного колита при обязательном постельном режиме питание должно примерно соответствовать диете № 4 со следующими изменениями: 1) в рационе увеличивают содержание белка - в среднем до 110 - 120 г (65% - животного происхождения). Увеличение содержания белка приобретает особое значение при лечении больных кортикостероидными и анаболическими гормонами (см. "Особенности лечебного питания при лекарственной терапии"). Главными источниками белка являются блюда из мяса, рыбы, яиц и при переносимости - свежеприготовленного пресного или кальцинированного творога и парового суфле из него. Другие молочные продукты не применяют. Целесообразно использование с учетом переносимости белкового, обезжиренного, безлактозного, противоанемичного энпитов, молочно-белковых концентратов с пониженным содержанием лактозы. Показаны только нежирные мясо и рыба. При кулинарной обработке мясо обезжиривают, полностью удаляют фасции и сухожилие, у птиц и рыб - кожу. Применяют тщательно измельченные (пропущенные 3 - 4 раза через мелкую решетку мясорубки), сваренные в воде или на пару изделия - суфле, кнели, фрикадельки. Яйца - всмятку, в виде паровых омлетов, белковых паровых омлетов; 2) в рационе значительно ограничивают количество жиров - до 55 - 60 г, в основном путем добавления в блюда по 5 - 10 г сливочного масла; 3) в рационе - 200 - 250 г углеводов при максимальном ограничении источников пищевых волокон (клетчатки). Применяют жидкие каши из манной крупы, крупяной муки, протертого риса; сахар, мед; кисели и желе из соков плодов, полусладкие теплые отвары шиповника, сушеной черники, черной смородины; при переносимости - разведенные соки плодов без мякоти и в теплом виде.
При улучшении состояния больного постепенно, путем пробного включения отдельных продуктов и блюд, переводят на физиологически полноценную диету № 4б с повышенным до 110 - 130 г содержанием белка. В связи с нередкой при язвенном колите железодефицитной анемией рацион обогащают улучшающими кроветворение продуктами (см. "Лечебное питание при болезнях системы крови"). Важное значение имеет увеличенное содержание в диете витаминов C, P, A, K, группы B, а также кальция.
При тяжелом течении острой фазы язвенного колита, а также других тяжело протекающих заболеваний кишок с нарушенным пищеварением предложена максимально щадящая элементная диета (безбаластная, бесшлаковая). Диета состоит не из продуктов, а из жизненно необходимых и легкоусвояемых питательных веществ, т. е. "элементов" пищи. В состав диеты входят аминокислоты, глюкоза, минеральные вещества, витамины, продукты расщепления белков и крахмала - пептиды и декстрин, в небольших количествах добавляют растительные жиры. Входящие в диету пищевые вещества почти полностью всасываются в верхних отделах тонких кишок, что создает условия для разгрузки их нижних отделов, а также толстой кишки. При употреблении элементных диет уменьшается масса кала и улучшается состав микрофлоры кишок.
Кишечные ферментопатии (интестинальные энзимопатии) обусловлены недостаточностью кишечных ферментов, участвующих в процессах пищеварения. Чаще встречаются дефицит лактазы или пептидазы, обеспечивающих соответственно распад молочного сахара лактозы или белка глютена пшеницы, ржи, ячменя, овса. В результате возникает непереносимость продуктов, содержащих указанные пищевые вещества, и нарушается деятельность кишок. Задачи диетотерапии: 1) исключить из рациона не переносимые организмом пищевые вещества - элиминационная диета ("элиминация" - исключение, удаление); 2) воздействовать на нарушенные функции кишок; 3) нормализовать обмен веществ.
Для глютеновой болезни (целиакии), вызванной непереносимостью белка глютена, характерны поражение слизистой оболочки тонкой кишки, поносы, резкое ухудшение переваривания и всасывания пищевых веществ. Это ведет к истощению, белковой, витаминной, минеральной (кальций, калий, железо и др.) недостаточности организма, анемии. Применяют диету №4а/г - аглютеновую (без глютена) с исключением продуктов из пшеницы, ржи, ячменя, овса: хлеба, мучных и макаронных изделий, крупы, кондитерских изделий, включающих муку указанных злаков.
Диета № 4а/г физиологически полноценная с несколько увеличенной энергоценностью, увеличенным содержанием белка, кальция, железа, витаминов. В рационе в среднем 130 г белка (60% - животного происхождения), 110 г жира (20% - растительные), 420 - 450 г углеводов (25% - легкоусвояемые), 13,4 - 13,8 МДж (3200 - 3300 ккал). Диета с умеренным механическим и химическим щажением органов пищеварения, исключением продуктов, усиливающих процессы брожения в кишках. Блюда в основном измельченные и протертые, сваренные в воде или на пару. Исключены горячие (выше 62°С) и холодные (ниже 15°С) блюда. Режим питания - 5 - 6 раз в день. Указанная кулинарная обработка пищи по типу диеты № 4б показана в период поносов. При нормализации стула пища дается без специального измельчения по типу диеты № 4в.
Рекомендуемые продукты и блюда: хлеб и мучные изделия. Из картофельного, кукурузного и пшеничного крахмала, соевой, рисовой, гречневой, кукурузной муки;
- супы. На слабом обезжиренном мясном и рыбном бульоне с фрикадельками, кнелями, яичными хлопьями, рисом, разрешенными мелкошинкованными или протертыми овощами;
- мясо и птица. Нежирные виды и сорта или хорошо обезжиренные, без фасций и сухожилий, паровые и отварные, в рубленом виде. Телятина, цыплята, кролик - куском;
- рыба. Нежирные виды куском и рубленые, отварные и паровые;
- молочные продукты. Некислый свежий творог, кальцинированный творог в натуральном виде и в блюдах (творожная паста, паровые пудинги, пудинги с протертой крупой и овощами). Некислая сметана в блюда. При переносимости - кисломолочные напитки, а также до 50 г молока или сливок с чаем и в блюдах. Неострый тертый сыр;
- яйца. 1 - 2 в день всмятку, омлеты паровые, белковые;
- крупы. Гречневая, кукурузная, рис, саго. Протертые каши на воде или с добавлением молока, пудинги паровые;
- овощи. Картофель, морковь, кабачки, тыква, цветная капуста - отварные и протертые (пюре). Цветную капусту, ранние кабачки и тыкву можно не протирать;
- закуски. Рыба заливная, неострый сыр, икра осетровых;
- плоды, сладкие блюда, сладости. Кисели, желе, муссы, хорошо протертые компоты из яблок, груш, айвы, черники, черемухи, черной смородины, клубники. Печеные яблоки и груши; при переносимости - тертые сырые яблоки без кожуры. Сахар, мед, джемы, мармелад, пастила, зефир, меренги, снежки;
- соусы и пряности. Молочный (бешамель) на крахмале или рисовой муке, на слабом обезжиренном бульоне, овощном отваре, фруктовый. Лавровый лист, ванилин, корица;
- напитки. Чай, некрепкий кофе и какао на воде, теплые сладкие соки фруктов и ягод пополам с водой, отвар шиповника, черники, черемухи, черной смородины;
- жиры. Масло сливочное в готовые блюда и к столу; при переносимости - растительные рафинированные масла до 5 г в блюда.
Недостаточность лактазы. Питание зависит от степени дефицита фермента. При полном отсутствии лактазы из рациона исключают молоко и все молочные продукты, а также блюда и изделия, включающие по рецептуре эти продукты. При недостатке лактазы в рационе в той или иной степени ограничивают молочные продукты с учетом содержания в них лактозы (см. "Углеводы"), Больше всего лактозы в молоке, пахте, молочной сыворотке, мороженом. В кисломолочных продуктах меньше лактозы. При необходимости можно использовать специальные продукты: низколактозные энпиты, а также молочно-белковые концентраты с пониженным до 0,7% или 0,05% содержанием лактозы. При выраженных нарушениях функции кишок, вызванных потреблением содержащих лактозу продуктов, питание строится по принципу диетотерапии энтероколитов. С учетом тяжести нарушений используют диеты группы № 4 или диету № 2, но с полным исключением содержащих молоко и молочные продукты блюд и изделий.
Функциональные расстройства кишечника - кишечные дискинезии - частые Причины нарушения деятельности кишок ("раздраженная толстая кишка", слизистый колит, спастический колит и др.). Заболевание проявляется приступами болей в животе в сочетании с поносами или запорами. В период приступов применяют рацион с ограничением продуктов и блюд, усиливающих перистальтику кишок (см. выше). Наиболее показана диета № 4б, а при сильных поносах и постельном режиме - на 2 - 3 дня диета № 4. В диету № 4б можно вводить 2 - 3 раза в день 50 - 100 г сырых яблок или моркови, которые употребляют в начале основного приема пищи путем медленного тщательного разжевывания или в тертом виде. Это может уменьшать вздутие живота, неустойчивость стула и другие диспепсические явления. Целесообразно использовать пюре из сырых тертых яблок. При преобладании в период приступов запоров в диету № 4б включают продукты и блюда, которые легко стимулируют перистальтику кишок: утром натощак прием холодных сладких напитков (вода с медом, сладкий отвар шиповника, настой чернослива и др.); овощные и фруктовые соки, в частности по 100 г сырого картофельного сока утром натощак и непосредственно перед обедом; пюре из моркови, свеклы, сливы, вареных сухофруктов; печеные и сырые яблоки, сладкие ягоды, спелые фрукты без кожуры, спелые томаты, кисломолочные напитки, сливки и др. При переносимости включают отварную морковь и свеклу, зеленый горошек (пюре), непротертые сухофрукты, рассыпчатые каши, отрубяной хлеб, блюда с добавлением пшеничных отрубей. Таким образом, при переносимости вместо диеты № 4б можно применять диету № 3. В межприступном периоде показана сначала диета № 4в, а в дальнейшем - № 15 с повышенным содержанием источников пищевых волокон.
|
ПОИСК:
|
© KNIGAKULINARA.RU 2001-2020
При использовании материалов сайта активная ссылка обязательна:
http://knigakulinara.ru/ 'Библиотека по кулинарии'
При использовании материалов сайта активная ссылка обязательна:
http://knigakulinara.ru/ 'Библиотека по кулинарии'